キャズムを超える遠隔医療とデジタルヘルス
コロナウィルスの世界的感染拡大が続く中、適応力の必要性から、医療へのリモートアクセスの導入が目を見張る勢いで進み、居間が病院の待合室となる時代が到来しました。
感染拡大中は、病院や診療所へ足を運ぶリスクを避けるため、医師とのビデオ面談やIoT接続された医療装置などによる遠隔医療やデジタルヘルスサービスが無くてはならない存在となり、その結果こういったサービスの導入が促進されました。2020年1月には、たったの0.24%だった米国における遠隔医療関連医療費の支払い申請1が、1年後には7%に上昇しました。2
最近では、多くの医療機関が、患者のニーズや優先順位に応じて直接治療か遠隔治療を選択できる、オムニチャネルの未来を見据えています。民間保険者と公的保険者により保険適用制度や払い戻し制度が見直されていることを契機として、新時代の遠隔医療が患者や医療機関に引き続き受け入れられていくことが期待されます。
次世代型医療制度の牽引
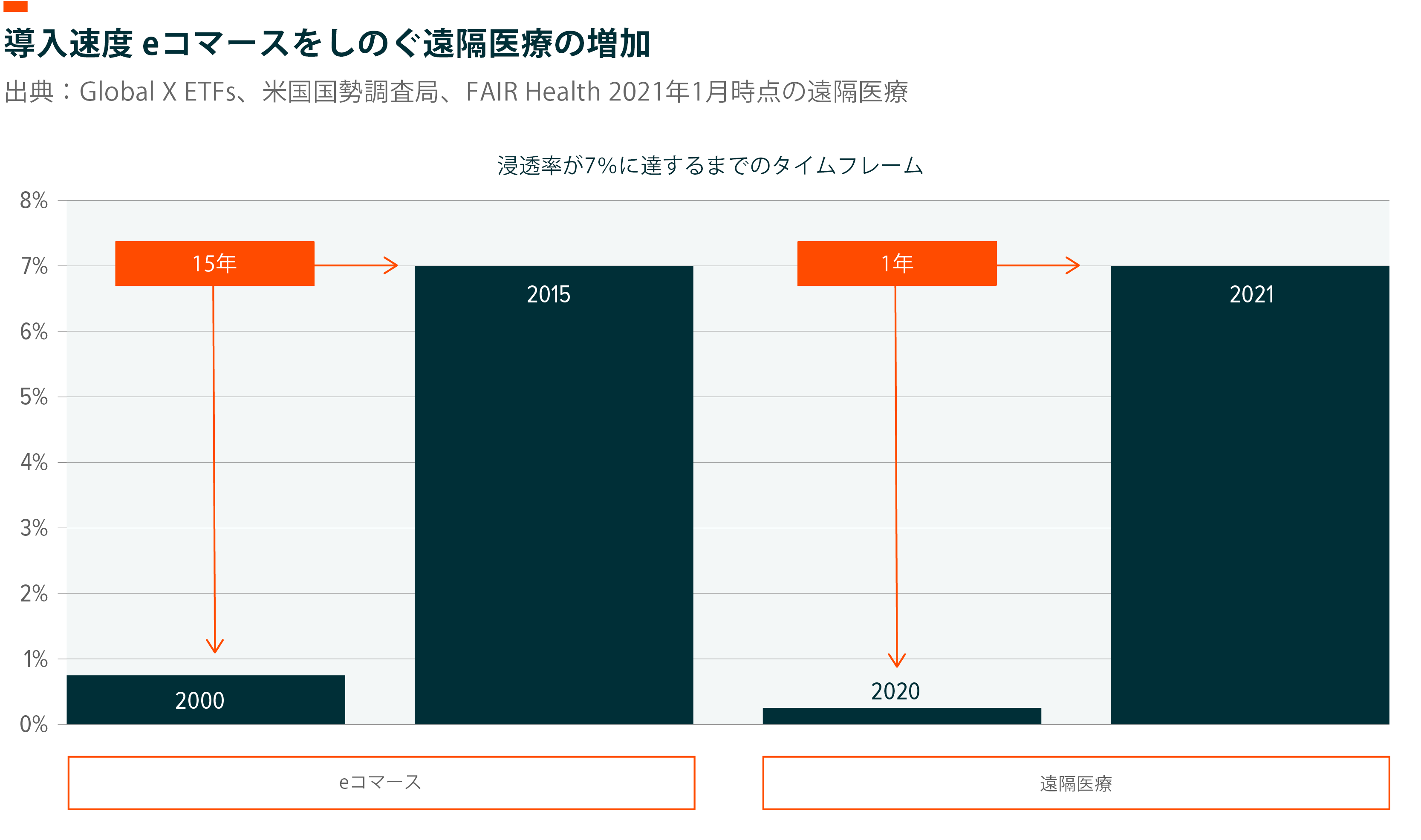
昨年、コロナウィルスの拡大を制限するべく、迅速に医療制度の方向転換が図られました。多くのケースで、遠隔医療が患者ケアの標準となりました。2020年3月以降、Mayoクリニックでは、一日の遠隔外来件数が2019年の年間遠隔外来総数を超えています。32020年、遠隔外来を先導するTeladocの遠隔医療総数は前年比で156%増の1,060万人となりました。4また同年、NextGen Healthcare製のソフトウェアを導入することで、医療機関は、前年比で200倍増の700,000件を超えるバーチャル対応が可能になりました。5遠隔医療の伸長に関して別の言い方をすると、eコマースの浸透率が1%未満から7%を超えるまでに15年かかりました。6コロナウィルス感染拡大の影響もあり、遠隔医療はそれを1年で達成したことになります。
コロナウィルス感染拡大が遠隔医療やデジタルヘルスソリューション推進の一翼を担いましたが、感染拡大終息後も成長の継続が見込まれているのには、経費の節約や利便性などいくつかの理由があります。調査では、遠隔医療の場合診療時間を約20%短縮できるため、診療件数を増やせる可能性が示唆されています。7さらに新しいルールには、さらに多くの電話のみ診療が従来の対面式外来診療と同様の額で保険適用されることが定められています。データの点では、医療機関は、デジタルシステムを実装することで、電子健康記録(EHR)による患者の病歴や、対応可能な当直医師の人数、使用可能な病床数や医療機器の数など、有効な患者ケアに不可欠な情報を即座に特定することができます。8EHRを最適化するだけで、医師一人につき一か月3,000ドル、さらにデータ検索や書類作業だけを考えても39%の時間節約ができる可能性があります。9
患者にとっては、遠隔医療によって地理的問題が解決されます。近在の医療機関でなくとも、ほんの数クリックでアクセスできます。遠隔医療を利用すれば、平均で、通院のための移動時間を37分、医療機関での待ち時間を64分節約することができます。10そのため、診療所要時間はきっかり20分、2時間ではなく20分しかかからないのです。
新しい政策が遠隔医療導入に関する課題を克服
医療機関の調査は、払い戻し額が低いまたはゼロであることが遠隔医療導入拡大の妨げとなるという懸念を示しています。しかし、政府や民間保険者は、遠隔医療ソリューションに対する保険適用範囲や払い戻し額の拡大措置を講じ始めています。
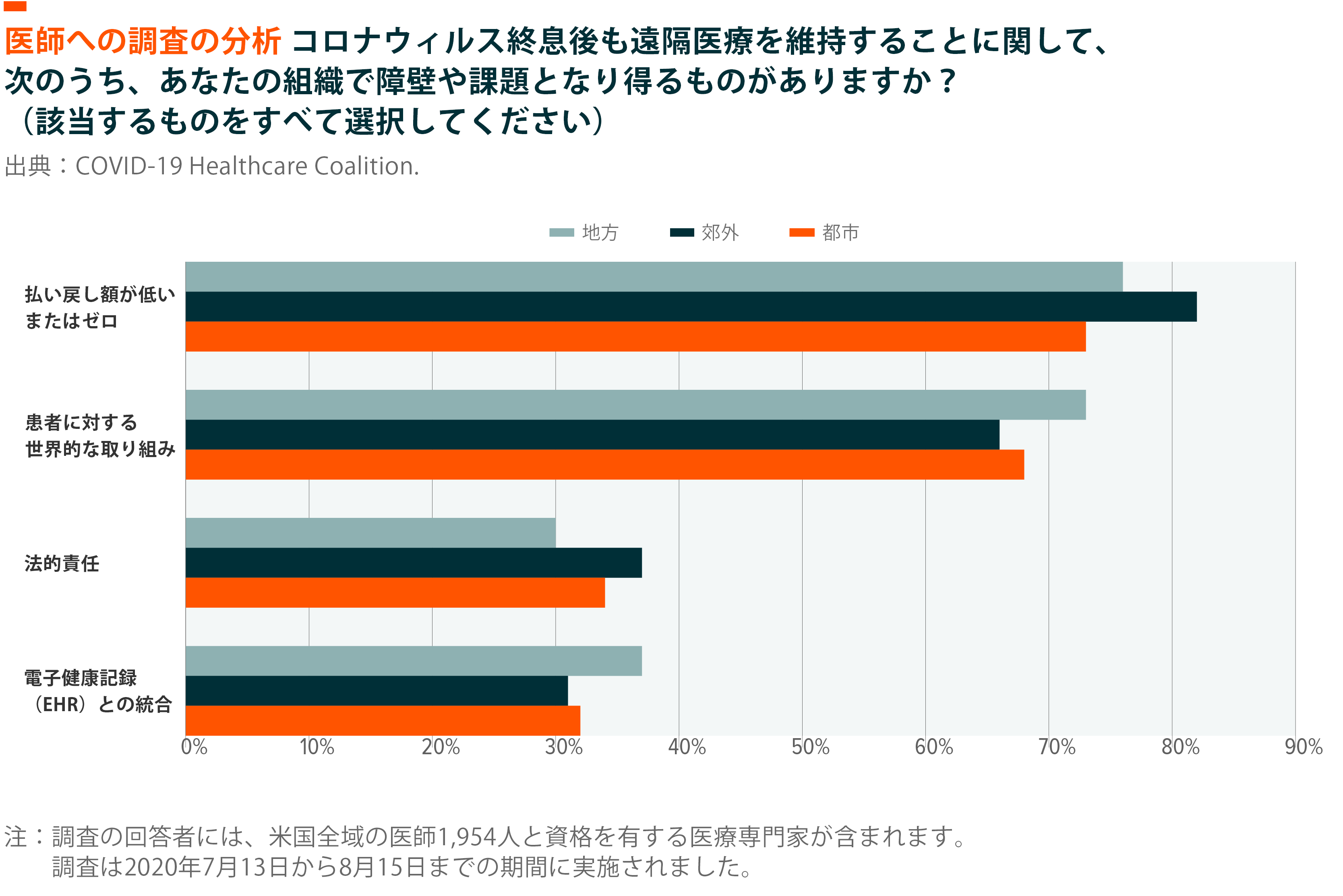
2020年、「メディケア・メディケイドサービスセンター(保険社会福祉省、CMS)は、保険適用サービスに複数の遠隔医療サービスを追加しました。11数多くのサービスが対象となっており、例えば、遠隔医療で可能な、認知機能(注意力、記憶、推理、実行機能、問題解決能力、および/または実用的機能など)にフォーカスした治療介入、外科的に埋め込まれた機器の聴覚機能の測定などが含まれます。保険適用範囲の拡張によって、2020年3月中旬から10月中旬までの期間で、メディケア受益者に対する遠隔医療サービスが、週当たり平均で15,000件から875,000件に増加しました。122019年時点でアメリカ人の68%にとって主な医療保険の担い手である民間保険者も、感染拡大に対応するために、遠隔診療へのアクセスを拡大しました。13例えばCignaは、保険適用範囲に初めて、定期的な遠隔プライマリケア外来、電話のみの評価・管理外来、新患診療、行動評価を含めることを発表しました。14
民間保険者にとって厄介なのは、遠隔医療に対する規制が州レベルで定められていることで、保険の適用範囲や払い戻しポリシーが州ごとに大きく異なります。全ての州が民間保険者に対して遠隔外来を義務付けていますが、2021年1月時点で、遠隔医療に対して医療機関に実際に受診した場合と同率の払い戻しを民間保険者に義務付けている州はたったの7州です。15それ以外の州は、感染拡大中に限った一時的な保証を2021年まで延長するところもありますが、将来永続的に延長するかは明らかにしていません。
遠隔医療をバリューベースのヘルスケアモデルと連携
解決策としては、医療費の払い戻しを、従来の診療ごとの支払いから価値に対する支払いに移行することが考えられます。CMSは、治療の量だけでなく費用対効果の高い方法で治療の質を改善する能力に基づいて、医療機関に払い戻しを行うシステムの導入を促進するためのガイダンスを発行しました。16こういったシステムの付加的利益は、さらに健康追跡技術やデジタルセラピューティクスを導入することで、治療を基本とした医療システムから、予防努力を行うシステムへの転換の一助となることです。メディケアの規則は多くの場合、民間保険者と州の規制の基準となっているため、CMSのガイダンスが採用されれば、米国においてバリューベースのケアシステムがさらに広がる可能性があります。

結論
いずれはコロナウィルスの集団免疫の兆しも見えてくるでしょう。しかし将来的に別の健康関連の問題が必ず起きてきます。それは、コロナウィルスの後遺症かもしれませんし、異なる感染症の出現かもしれませんし、急速な高齢化に対応するための介護医療システムの導入かもしません。コロナウィルスから学んだことの1つは、社会が健康危機に打ち勝つには優れた調整力と柔軟性が求められ、それを容易にするのが遠隔医療やデジタルヘルスサービスだということです。2020年以前の米国の医療組織のうち、遠隔医療が利用できる組織はたったの24%でした。17しかし、この一年間で患者や医療機関がその利点を体験したことで、これから先の10年で増加していくことが期待されます。よりバリューベースの払い戻しシステムの導入が採用普及のカギとなりそうな一方で、コストの低減や払い戻しポリシーの範囲拡大、遠隔医療が提供するいくつもの利便性も採用を促進することが考えられます。
